Em 18 de outubro, a farmacêutica americana Vertex Pharmaceuticals divulgou resultados de um transplante de células feito em um paciente com diabetes tipo 1. No caso desta doença, o pâncreas para de produzir insulina e a pessoa passa a depender de injeções do hormônio, normalmente aplicadas várias vezes ao dia, para sobreviver.
Os resultados divulgados pela empresa ainda são de fase 1/2 – eles avaliaram a segurança do transplante – e não foram revisados por outros cientistas nem publicados em revista.
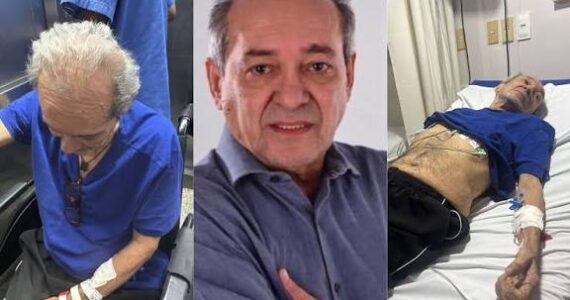
O paciente em questão, um homem de 64 anos, recebeu o transplante e, após 3 meses, diminuiu em 91% a quantidade necessária de insulina que recebia diariamente (de 34 unidades para apenas 2,9). Ele também passou a ter um controle significativamente melhor da quantidade de açúcar (glicose) no sangue.
Ele vai precisar, entretanto, tomar medicamentos imunossupressores – que inibem a ação do sistema imune, de defesa do corpo – pelo resto da vida (entenda em detalhes mais abaixo).
O caso foi relatado em uma reportagem publicada no último sábado (27) pelo jornal americano “The New York Times”, que o chamou de “cura” do diabetes tipo 1. (A própria farmacêutica não usa a palavra “cura para descrever o caso).
Apesar de representar um grande avanço no tratamento da doença, “a palavra ‘cura’ é muito forte“, explica o médico endocrinologista Carlos Eduardo Barra Couri, que pesquisa diabetes tipo 1 na USP de Ribeirão Preto.
“O objetivo dessa pesquisa, em momento nenhum, é curar diabetes. Vale destacar isso”, enfatiza. “Eles conseguiram nesse homem, de 64 anos, reduzir muito a dose de insulina. O principal desse estudo é que esse homem tinha muitos altos e baixos da glicose e vinha tendo várias hipoglicemias graves”.
Há 18 anos, Couri faz parte de um estudo que usou quimioterapia para “resetar” o sistema imunológico de pacientes com diabetes tipo 1e permitir que eles vivessem sem precisar de insulina – ele reforça, entretanto, que, mesmo nesses casos, as pessoas não foram exatamente “curadas”.
- Nesta reportagem, você vai entender em perguntas e respostas por que o caso do paciente americano não é uma cura – e por que curar o diabetes tipo 1 é tão difícil:
O que é o diabetes tipo 1?
É uma doença autoimune – em que o próprio sistema imunológico da pessoa ataca as células do corpo. Nesse caso, as células beta do pâncreas são atacadas. Isso faz com que o órgão pare de produzir insulina ou produza muito pouco.
Esse tipo de diabetes é também chamado de insulinodependente – e não pode ser controlado apenas com mudanças de estilo de vida, como dieta e exercícios (apesar de eles fazerem parte do tratamento).
Quando o pâncreas para de produzir insulina, os níveis de açúcar (glicose) no sangue ficam altos – a insulina serve para retirar o açúcar que está no sangue e levá-los para dentro das células, para produzir energia. Sem insulina, a glicose continua no sangue.
O alto nível de açúcar no sangue pode trazer vários prejuízos à saúde, como cegueira, glaucoma, problemas nos rins, circulatórios, nos pés e coração. Se não tratada, a doença pode levar à morte. Além das injeções de insulina, para controlar a doença a pessoa precisa ter um estilo de vida saudável, com dieta equilibrada e exercícios físicos.
O que o paciente americano tinha de diferente?
Existe um detalhe no tratamento da diabetes tipo 1: quando o paciente aplica a insulina, o nível de glicose no sangue cai – como é esperado.
O detalhe é que esse nível de glicose não pode cair muito – ou a pessoa tem um quadro chamado hipoglicemia. Ela começa a suar, tremer, pode sentir tontura ou desmaiar. Se a hipoglicemia não for remediada o mais rápido possível, a pessoa pode entrar em coma e morrer. É por isso que pacientes com diabetes precisam monitorar constantemente os níveis de glicose no sangue.
No ano antes de iniciar o tratamento, o paciente americano, diagnosticado havia 20 anos, teve 5 episódios de hipoglicemia graves e potencialmente fatais. Isso não acontece com todos os pacientes que têm diabetes tipo 1: é um quadro da doença chamado diabetes lábil, explica Couri.
Nesses casos, o diabetes é como uma montanha-russa: a pessoa tem vários altos e baixos da glicose mesmo que a meça de forma constante e coma de forma adequada.
“Quando a pessoa tem alguns episódios de hipoglicemia grave nos últimos anos, significa que tem um alto risco de morte a médio prazo. Então, normalmente, nesse perfil de paciente, o benefício suplanta o risco [de um transplante]”, diz o endocrinologista.
“Já existe o transplante de ilhotas pancreáticas [células que produzem insulina] colhidas de cadáveres implantadas no fígado – para justamente esse perfil de paciente. No Canadá isso já é uma terapia aprovada”, completa Couri.
A novidade do estudo, explica o médico, é que os pesquisadores conseguiram, pela primeira vez, desenvolver células beta a partir de células-tronco, em laboratório.
“Existem várias etapas em que a célula embrionária vai se desenvolvendo gradualmente até se tornar célula beta, e envolve a infusão no meio de substâncias na dose certa, no tempo certo. Essa foi a grande sacada”, afirma.
Quais os riscos de um transplante?
Existe, basicamente, uma questão envolvida em fazer um transplante de células beta para tratar o diabetes: a pessoa que passa pelo procedimento vai precisar de medicamentos imunossupressores pelo resto da vida. Esses remédios atuam inibindo a ação do sistema imune – evitando duas coisas:
- que ele ataque (de novo) as células do pâncreas;
- que ele rejeite as células que foram transplantadas. (Pacientes que passam por outros tipos de transplante também precisam usar esse tipo de medicamento).
O problema é que o medicamento imunossupressor torna o paciente mais suscetível a infecções, por exemplo, já que o sistema imune está inibido.
“A imunossupressão torna o paciente mais suscetível. E se ele pegar um vírus, uma pneumonia, será que o organismo dele vai responder da mesma forma?” questiona Couri.
Pacientes que recebem medicamentos imunossupressores foram, por exemplo, considerados grupos prioritários na vacinação contra a Covid-19.
O que os pesquisadores ainda não sabem? Quais os próximos passos?
Os cientistas ainda não sabem:
- por quanto tempo o tratamento do americano vai funcionar: ele recebeu metade da dose das células beta que estava prevista – porque os resultados foram melhores do que o esperado. Ainda resta a dúvida se ele vai precisar de um novo transplante.
- a segurança do procedimento: “O que o implante de uma célula desenvolvida em laboratório pode fazer no fígado desse paciente a longo prazo? O que a imunossupressão pode fazer com ele a longo prazo?”, pontua Couri.
Os pesquisadores planejam testar células beta encapsuladas – com uma camada de proteção, para que não sejam atacadas pelo sistema imunológico. Nesse caso, a pessoa não precisaria de imunossupressores.
“Esse é que é o ‘pulo do gato'”, diz Couri – essas células estarem envoltas numa cápsula que impede que o sistema imunológico agrida essas células. Aí, sim, o paciente, pode talvez ter uma melhora clínica relevante e, quem sabe, nem precisar usar insulina – e sem precisar usar imunossupressores”.
O que causa o diabetes tipo 1?
Não se sabe. Há fatores genéticos que aumentam a propensão de ter a doença; ter um parente próximo com o problema também aumenta o risco.
“Nós estamos completando 100 anos de insulina e nós não sabemos qual o gatilho. Nós não sabemos qual o agente causador do diabetes tipo 1 – a gente só sabe que é autoimune, que tem uma briga do sistema imunológico contra o pâncreas”, explica o médico.