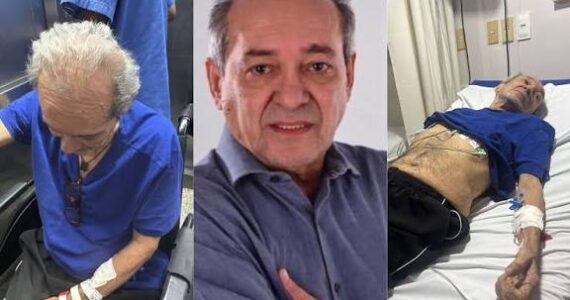
O dermatologista Marco Andrey Cipriani Frade trabalha com pacientes de hanseníase e estuda a doença há mais de 25 anos.
Ele é professor da Faculdade de Medicina da USP de Ribeirão Preto, no interior paulista, e atualmente preside a Sociedade Brasileira de Hansenologia.
Em meados de 2008, ao voltar de um pós-doutorado na Holanda, o especialista sentiu algo estranho. Dois dedos do pé começaram a formigar enquanto ele caminhava numa praia. Pouco depois, uma região da coxa perdeu pelos e ficou dormente.
“Como eu não queria me autodiagnosticar, procurei dois colegas e relatei essa perda de sensibilidade. Eles disseram que provavelmente não era nada demais, apenas ‘coisa da minha cabeça'”, relata.
Os exames laboratoriais que o médico fez também não permitiram nenhuma conclusão definitiva.
Não satisfeito, Frade foi conversar com sua chefe na universidade. “Ela examinou, disse que aquilo era hanseníase e precisava ser tratado”, diz.
A história do dermatologista, ele próprio um dos principais especialistas no tema do país, reflete uma realidade pouco divulgada. O Brasil ainda é o segundo país do mundo com mais casos de hanseníase — só fica atrás da Índia.
Para piorar, dificuldades para reconhecer os sintomas mais frequentes desta doença e a falta de conscientização sobre o tema dificultam o diagnóstico precoce de uma condição para a qual há tratamento e cura.
A hanseníase é descrita em tratados de Medicina da Índia do século 6 a.C. Ela também aparece em diversas passagens do Novo Testamento da Bíblia, ainda com o nome pelo qual era conhecida no passado: lepra.
No Evangelho de Marcos, por exemplo, há uma passagem em que um “leproso” se aproxima de Jesus Cristo e pede para ser curado.
“E Jesus, movido de compaixão, estendeu a mão, tocou-o […] Logo a lepra desapareceu e [ele] ficou limpo”, diz o texto.
Na Europa durante a Idade Média, indivíduos com a doença eram expulsos das cidades e obrigados a andar com um sino para anunciar a passagem.
Muitos eram internados nos “leprosários” ou “lazaretos”, instituições que continuaram (e continuam) a existir em muitos lugares — inclusive no Brasil.
Em suma, a hanseníase é causada pela bactéria Mycobacterium leprae. Ela é transmitida por meio de gotículas de saliva e do contato próximo e frequente com um indivíduo infectado.
Esse micro-organismo tem uma preferência pelos lugares mais frios do corpo — como cotovelos, joelhos, pés e lóbulos da orelha —, onde há uma menor circulação de sangue.
Ele costuma se esconder nos nervos periféricos, que ficam logo abaixo da pele, e podem permanecer ali por anos ou décadas antes de manifestar qualquer sintoma.
“Cerca de 90% da população consegue se defender bem do patógeno. Mas há 10% que, por uma questão de imunidade, vão desenvolver a doença”, estima o médico Egon Daxbacher, coordenador do Departamento de Hanseníase da Sociedade Brasileira de Dermatologia.
O nome hanseníase, aliás, faz referência ao cientista norueguês Gerhard Hansen, que descobriu o patógeno e o identificou como o causador da moléstia no século 19.
Outra característica marcante da Mycobacterium leprae é o tempo que ela leva para se reproduzir: enquanto outras bactérias geram descendentes em 12 ou 24 horas, essa espécie tem uma replicação lenta, que demora até 15 dias.
Essa morosidade ajuda a entender uma das características mais marcantes da enfermidade: os anos ou as décadas que ela demora a se manifestar e provocar os efeitos mais graves no organismo.
Uma ameaça mais real do que se imagina
Embora essa doença pareça uma lembrança que ficou no passado, as estatísticas mostram uma realidade completamente distinta: o mais recente boletim epidemiológico do Ministério da Saúde, publicado em 11 de maio, revela que 18.318 brasileiros foram diagnosticados com hanseníase em 2021.
Isso representa 13% de todos os casos registrados no mundo — segundo a Organização Mundial da Saúde (OMS), foram 140.594 pacientes detectados com o Mycobacterium leprae em todo o planeta naquele ano.
No documento, o Ministério da Saúde faz uma análise das notificações de hanseníase no país entre 2010 e 2021.
A boa notícia é que a taxa de novos casos está em queda: na maioria dos Estados, esse índice diminuiu. A doença só continua a ser considerada “hiperendêmica” (quando há mais de 10 casos por 100 mil habitantes) em Tocantins e Mato Grosso.
Ela também está “muito alta” (5 a 9,99 casos por 100 mil habitantes) no Maranhão e no Piauí.
Para completar, oito Estados têm uma taxa “alta” (2,5 a 4,99 casos) nas regiões Norte, Nordeste e Centro-Oeste.
Daxbacher indica que a queda maior observada nos últimos dois ou três anos não deve ser encarada com tanto otimismo. “Eu gostaria muito que isso indicasse uma melhora da situação, mas certamente há um efeito da pandemia de covid-19 na diminuição dos diagnósticos da hanseníase”, avalia.
Ou seja: como falamos de uma doença de progressão lenta, a tendência é que as estatísticas também se modifiquem pouco a pouco.
Na visão do dermatologista, grandes mudanças epidemiológicas num espaço tão curto de tempo refletem mais a urgência relacionada ao coronavírus, que exigiu um desvio em esforços e recursos de todo o setor de saúde.
Os mapas mostram a mudança no cenário epidemiológico da hanseníase no Brasil entre 2010 e 2021 — Foto: BBC
Uma realidade esquecida Frade faz outra ponderação a respeito desses números recém-divulgados.
Ele lembra que, no início dos anos 2000, a OMS lançou uma estratégia para diminuir a hanseníase em todo o globo — a meta era ter menos de um caso por dez mil habitantes e, assim, tirar a doença da lista dos principais problemas de saúde pública.
“E isso de fato ocorreu em boa parte do mundo. Mas o Brasil não alcançou esse objetivo”, destaca o dermatologista.
“Porém, com a meta global atingida, as campanhas de busca ativa de novos casos deixaram de ocorrer e as próprias Faculdades de Medicina passaram a não falar mais sobre a hanseníase com os novos alunos”, lembra ele.
Esse alívio das medidas até fazia sentido do ponto vista internacional — porém, no caso particular do Brasil e das outras nações que ficaram pelo caminho e não tiveram a diminuição esperada, a hanseníase perdeu a atenção que vinha recebendo.
E isso, por sua vez, fez com que os casos e as transmissões continuassem a acontecer na surdina, sem o devido cuidado das instituições de saúde regionais, nacionais e internacionais.
“O dado que aparece nos boletins epidemiológicos é nada mais, nada menos, que a representação da realidade. A questão é que os profissionais formados hoje em dia sabem pouco sobre quando suspeitar de hanseníase”, opina Frade.
Mas o que faz do nosso país um dos líderes do ranking global de hanseníase até hoje?
Daxbacher explica que a doença está muito relacionada à pobreza e aos locais onde várias pessoas dividem a mesma casa.
“Índia, Brasil e Indonésia são países muito populosos e com grandes aglomerados urbanos, onde mora boa parte da população”, contextualiza.
O dermatologista lembra que a bactéria causadora da enfermidade é transmitida por meio da respiração e depende do contato constante.
“As pessoas mais acometidas ficam muito próximas umas das outras e moram em casas com poucos cômodos e baixa ventilação. Essa ainda é a realidade de parte da população brasileira e desses outros países”, complementa.
E isso, claro, se alia ao fato de a hanseníase ser uma doença que recebe menos atenção das políticas públicas.
Sem diagnóstico e tratamento, os infectados seguem transmitindo a bactéria por muitos anos — o que perpetua as cadeias de transmissão dela na comunidade.
Mas Frade lembra que a moléstia pode acometer gente de qualquer classe social. Segundo ele, a hanseníase está de fato vinculada à pobreza, mas ela não é exclusiva dos menos favorecidos.
“Nós temos muitos pacientes de classe média ou alta que passam por inúmeras ressonâncias magnéticas ou ultrassonografias e demoram décadas para ter um diagnóstico adequado”, destaca.
Frade também chama a atenção para o fato de os sintomas da hanseníase serem mais amplos do que é conhecido pelo imaginário popular — em linhas gerais, as pessoas pensam que ela só provoca lesões deformadoras de pele.
“Precisamos lembrar das manifestações neurológicas dessa doença”, diz o professor da USP de Ribeirão Preto.
Ele ainda estima que as lesões de pele clássicas aparecem em menos de 30% dos casos mais recentes.
“As pessoas sofrem por muito tempo com outros sintomas neurológicos e há uma dificuldade enorme em reconhecê-los como um sinal de suspeita”, lamenta ele.
Os outros incômodos relacionados à hanseníase que vão além da pele incluem dormência e formigamentos de partes específicas do corpo (especialmente mãos, braços, pés, pernas e rosto), perda de sensibilidade de trechos da pele, cãibras e dores.
E todas essas pistas da infecção têm repercussões práticas na qualidade de vida e na saúde dos acometidos.
“É a dona de casa que encosta na panela quente e não sente nada. Ela só vai perceber a bolha na pele depois, enquanto toma banho. Ou o mecânico que não consegue mais rosquear um parafuso com a ponta dos dedos”, exemplifica Frade.
Com o passar do tempo — e a destruição dos nervos pela Mycobacterium leprae —, ocorre a perda de movimentos, deformações e outras complicações secundárias.
“Há pacientes que calçam um sapato com uma pedra dentro e nem se dão conta. Eles só vão perceber algo de errado quando veem a meia cheia de sangue no fim do dia”, lembra.
“Fora que essas lesões despercebidas elevam o risco de outras infecções, que às vezes necessitam até de amputação”, acrescenta o médico.
O dermatologista destaca que, nas definições oficiais da OMS, o diagnóstico da hanseníase é feito a partir de um trio de manifestações:
“Se há um desses três fatores, mesmo que o teste dê negativo, é necessário pensar em hanseníase”, esclarece Frade.
Daxbacher pondera que o xis da questão está na detecção precoce. “Se realizarmos o diagnóstico nos primeiros estágios, o paciente pode apresentar apenas queixas neurológicas sem manifestações na pele”, diz.
“Portanto, é importante procurar o serviço de saúde para uma avaliação se você estiver com dormência persistente em partes do corpo ou o aparecimento de manchas na pele, especialmente aquelas que não ardem, não coçam e não doem”, orienta.
Esses sintomas podem ser várias coisas — de diabetes à hérnia de disco, de micose à dermatite. Mas também sugerem o início de uma hanseníase.
Feito o diagnóstico, o tratamento é relativamente simples e está disponível a todos os brasileiros no Sistema Único de Saúde (SUS). A depender do estágio e do grau de acometimento, o médico vai prescrever dois ou três antibióticos, que são tomados por seis a doze meses.
Esse esquema terapêutico tem poder curativo — mas pacientes que já tiveram lesões profundas em nervos muitas vezes não recuperam 100% dos movimentos ou da função de pés, mãos e outras partes do corpo, infelizmente.
Daxbacher destaca que, nos últimos meses, o Ministério da Saúde atualizou a estratégia para lidar com a hanseníase.
“Uma novidade que já está em curso em vários Estados é a implantação de um teste rápido que permitirá acompanhar os familiares de indivíduos que foram diagnosticados com a doença”, resume.
“A ideia é seguir mais de perto essas pessoas ao longo dos anos para conferir se elas se infectaram. A partir daí, é possível fazer a detecção mais precoce e iniciar o tratamento”, complementa.
A esperança é que esse rastreamento de contatos permita flagrar os casos nos estágios iniciais e impedir a criação de novas cadeias de transmissão do Mycobacterium leprae na comunidade — para, futuramente, ter taxas cada vez menores dessa enfermidade no país.
Para Frade, a hanseníase deixará de ser um problema de saúde pública no Brasil quando médicos, enfermeiros e outros especialistas estiverem melhor treinados sobre o problema.
“É necessário formar e capacitar profissionais de saúde para que eles não tenham preconceitos e sejam capazes de reconhecer os três sinais cardinais da hanseníase”, conclui ele.
G1